Медицина в Україні більшість часу свого існування перебувала в стані перманентного блукання по теренах невизначеності та незадоволеності власним станом. Останніми роками ми маємо нібито більш чіткий напрям розвитку української охорони здоров’я, але куди веде цей шлях, чи є надія на майбутнє української медицини досі не дуже зрозуміло. Постараємось розібратись. Сподіваюсь ця занудна тема, сповнена термінів, рефлексій і нудних фактів, комусь цікава.
Перед тим, як говорити про те, куди прямує корабель охорони здоров’я треба намітити, які взагалі існують напрямки взаємодії суспільства і медицини у світі і в Україні. Чому і буде присвячена ця частина.
(Дякую каналу Медичне право України за лікнеп в цьому напрямку, підписуйтесь в тг, хто ще нє, там можна більш детально про це почитати).
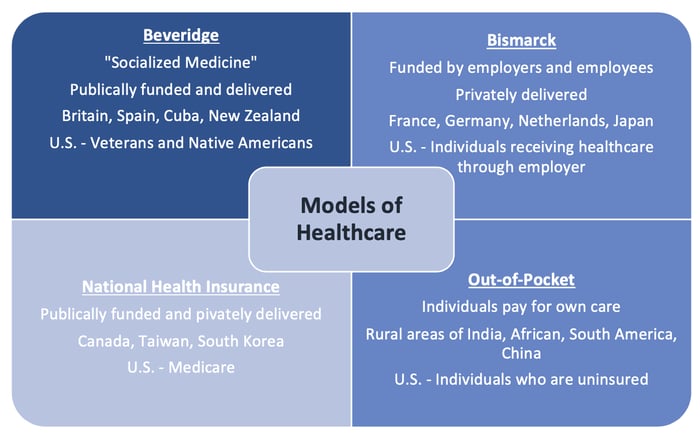
Існують 4 основні моделі медичного страхування:
-Модель «Бісмарка» (Німеччина, Австрія, Бельгія, Франція, Нідерланди, Швейцарія Японія, частково США). По суті, це класичний варіант «страхової» медицини, яким то лякають, то захоплюються в Україні. Ви можете почути в Фейсбуці крики як «Даєш страхову медицину в кожну хату», так і «Гори ця страховка в пеклі». Оплата здійснюється страховим компаніям, як людьми, так і роботодавцем. Система надає високоякісні медичні послуги, але є досить несправедливою для вразливих верств населення.
-Модель «Беверіджа» (Велика Британія, Ірландія, Нова Зеландія, Швеція, Греція, Португалія, Куба). В цій системі, як правило, існує центральний орган в сфері охорони здоров’я (National Health Service, NHS в ВБ, дуже багато будем згадувати саме Велику Британію, не перемикайтесь). Цей орган фінансується за рахунок додаткових видатків і розподіляє кошти між різними лікарнями. Напряму люди не платять гроші, послуги доступні для всіх громадян. Забігаючи наперед, подібну систему хочуть впровадити в Україні. Виглядає гарно, виходить не завжди гарно.
-Модель «Національного страхування (Канада, Південна Корея, Тайвань). В цій системі кошти надаються приватним страховим компаніям, але за рахунок державних видатків, які оплачує кожен громадянин. Це по факту поєднання двох попередніх систем. Намагались взяти краще з обох, вийшло частково.
-Модель «Прямої оплати послуг». Це те, що існувало і частково досі існує зараз в Україні, а також в країнах, що розвиваються. Кожна окрема медична послуга безпосередньо оплачується громадянином. Програма «плати або вмри», але, як не дивно навіть вона має плюси.
Як вже було сказано вище, Україна вирішила перейняти досвід Великої Британії та адаптувала до нашого законодавства систему «Беверіджа». Був створений аналог NHS, який навіть називається дослівно так само, - Національна служба здоров’я України, НСЗУ.
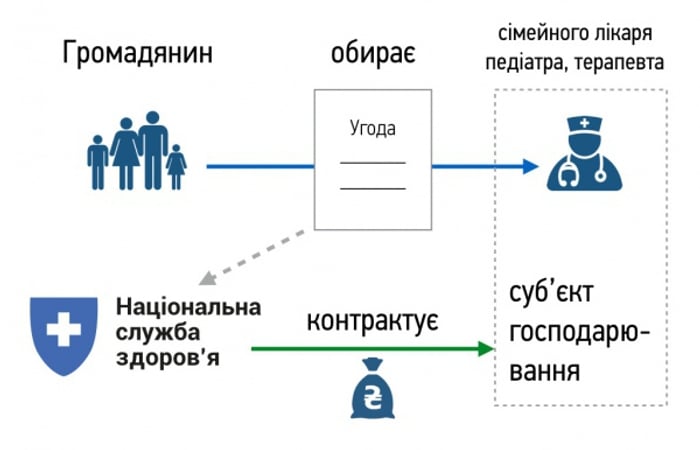
В першу чергу реформували первинну ланку медичної допомоги. Був доведений до ладу інститут сімейної медицини, який намагались зробити ще при Янику, але тоді змінили тільки назву (яка несподіванка). Тепер кожен пацієнт може вільно заключати декларації з сімейним лікарем і за кожного платить деяку суму коштів НСЗУ. Чим більше пацієнтів в сімейного лікаря, тим краще для нього. Це «стратегія гроші ходять за пацієнтом», яку активно намагається просувати МОЗ. Сімейний же в свою чергу направляє пацієнтів на вторинну ланку, до вузьких спеціалістів або в стаціонари, виписує направлення на аналізи, рецепти, або лікує самостійно. Кожне таке направлення «гаситься» НСЗУ і за нього видаються певні кошти. Кошти перераховуються лікарні, а не безпосередньо лікарю, важливе уточнення. Запам’ятайте цей факт. Так само окремо сплачується НСЗУ кожна маніпуляція або операція в лікарнях. Такі послуги організовані в спеціальні «пакети медичної допомоги». Наприклад пакет медичної допомоги «Гострий інфаркт міокарда» призваний покрити видатки на дороговартісні процедури, такі як тромболізис або стентування. Щоб лікарня отримала певний пакет, повинні бути виконані умови якості надання медичної допомоги, закуплене певне обладнання, правильно заповнена медична документація, що організовуються керівниками закладів. (Без наявності спеціаліста з інтервенційної кардіології та спеціальної операційної не можна отримати кошти за стентування). За всі ці послуги пацієнт кошти сплачувати не повинен. Всі ці структурні ланки зв’язуються між собою за допомогою електронної системи eHealth, до якої повинні бути підключені всі медичні заклади, навіть приватні. У 2023 році стартував наступний етап реформи, призваний реформувати вторинну ланку медицини. Але про це трохи згодом.

Такою система повинна бути в ідеалі. Приблизно так вона працює в Великій Британії. Але ідеалу, як відомо, не існує, навіть в ВБ. Про це, про реформу вторинної ланки, а також про проблеми з якими стикнулась наша країна при втіленні реформ читайте в наступних частинах довгочитах, якщо ця тема взагалі комусь цікава. Далі буде.

